Obezite, Dünya Sağlık Örgütü (WHO) tarafından risk oluşturan anormal ve aşırı yağ birikimi olarak tanımlanmaktadır (1). Fakat bu sınıflama vücut yağ yüzdesi, yağın vücutta dağılımı konusunda bilgi vermemektedir. Bu nedenle kardiyovasküler hastalık riski, tip 2 diyabet riski açısından bel çevresi ve bel-kalça oranı gibi antropometrik ölçümler sık kullanılmaktadır (2).
Obezite için standart bir tarama aracı, vücut kitle indeksinin (BMI) ölçümüdür. BMI, kilogram cinsinden ağırlığın metre cinsinden boyun karesine bölünmesiyle hesaplanır (3).
Obezite BMI’ye göre sınıflandırılabilir:
- Düşük ağırlık: 18,5 kg/m2’den az
- Normal aralık: 18,5 kg/m2 ila 24,9 kg/m2
- Fazla kilo: 25 kg/m2 ila 29,9 kg/m2
- Obez, Sınıf I: 30 kg/m2 ila 34,9 kg/m2
- Obez, Sınıf II: 35 kg/m2 ila 39,9 kg/m2
- Obez, Sınıf III: 40 kg/m2’den fazla
Uluslararası Diyabet Federasyonu’nun son konsensüsüne göre, santral obezite, Avrupa’dan erkekler için 94 cm ve hamile olmayan kadınlar için ≥ 80 cm bel çevresi olarak tanımlandı. Bu değerler karın içi yağlanma oranı hakkında bilgi verir. Bu yağlanma artışı da metabolik hastalıklar ve kardiyovasküler hastalıklar açısından risk artışı ile ilişkilidir.
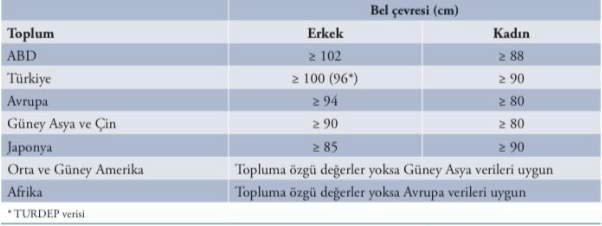
*TEMD Obezite Tanı ve Tedavi Kılavuzu 2019
Kilo fazlalığı ve obezite tanısı için ülkemizde kullanılması önerilen bel çevresi değerleri Kadınlar: Fazla Kilolu>80 cm Obez>90 cm Erkekler: Fazla Kilolu>90 cm Obez>100 cm (4).
Obezite karmaşık bir hastalıktır ve multifaktöriyel etiyolojiye sahiptir. Önlenebilir ölümlerin sigaradan sonra ikinci en sık nedenidir. Obezite çok yönlü tedavi stratejilerine ihtiyaç duyar ve yaşam boyu tedavi gerektirebilir. %5 ila %10’luk bir kilo kaybı, bir bireyin ve bir bütün olarak ülkenin sağlığını, yaşam kalitesini ve ekonomik yükünü önemli ölçüde iyileştirebilir (5,6).
Obezite tüm dünyada prevalansı giderek artan bir hastalıktır (7). Obezite, Dünya Sağlık Örgütü’ne göre yüzyılın salgınıdır. Dünya çapında obezite 1975’ten 2016’ya yaklaşık üçkat arttı (8). 2010 yılında obezite nedeniyle 3,4 milyon kişinin öldüğü tahmin edilmektedir (9).
Obezite karmaşık ve çok faktörlü bir sağlık sorunudur. En basit haliyle, kronik bir enerji dengesizliğinden kaynaklanır.
Obezite, sayısız genetik, kültürel ve toplumsal faktörün neden olduğu çok faktörlü bir hastalıktır. Çeşitli genetik çalışmalar, obezite ve kilo alımı ile tanımlanan çok sayıda gen ile obezitenin son derece kalıtsal olduğunu göstermiştir. Obezitenin diğer nedenleri arasında fiziksel aktivitenin azalması, uykusuzluk, endokrin bozuklukları, ilaçlar, aşırı karbonhidratların ve yüksek şekerli gıdaların erişilebilirliği ve tüketimi ve enerji metabolizmasının azalması sayılabilir.
Obezite, birden fazla komorbid ve kronik tıbbi duruma neden olur ve hekimler obezite yönetiminde çok yönlü bir yaklaşıma sahip olmalıdır. Uygulayıcılar tedaviyi bireyselleştirmeli, altta yatan ikincil obezite nedenlerini tedavi etmeli ve ilişkili komorbid durumları yönetmeye veya kontrol etmeye odaklanmalıdır. Yönetim, diyet değişikliği, davranış müdahaleleri, ilaçlar ve gerekirse cerrahi müdahaleyi içermelidir (10).
Anahtar, hastayı yaşam tarzındaki değişikliklerin önemi konusunda eğitmektir. Obez hastalara bakan tüm klinisyenler, hastaları bozuklukların zararları konusunda eğitmekle yükümlüdür. Hasta hareketsiz kalırsa hiçbir müdahale işe yaramaz. Ameliyattan sonra bile kilo alımını önlemek için bir tür egzersiz programı gereklidir. Şimdiye kadar obeziteyi tersine çevirecek sihirli bir kurşun yok – tüm tedavilerin başarısızlık oranları yüksek ve bazılarının cerrahi gibi yaşamı tehdit eden komplikasyonları da var. Fast food endüstrisi, okullar, fizyoterapistler, diyetisyenler, klinisyenler ve halk sağlığı yetkilileri arasında daha iyi ve daha güvenli beslenme alışkanlıkları oluşturmak için önemli bir işbirliğine ihtiyaç vardır.
Tek başına yaşam tarzı değişiklikleri, obez insanların kilo alımını tersine çevirmesine yardımcı olabilir, ancak sorun çoğu insanın egzersiz yapmaya motive olmamasıdır (11,12).
Online Randevu/Bilgi Al
Obezite Tedavisinin Ameliyatsız Bileşenleri
- Beslenme ve Diyet
- Fiziksel Aktivite
- Psikolojik Destek
- Farmakolojik Tedavi
-
Beslenme Ve Diyet
Kilo kaybı, net bir kilokalori açığı (enerji birimleri) ile sağlanabilir. Yetişkin vücut ağırlığının kilogramı başına tahmini enerji harcaması yaklaşık 22 kcal’dir (13).
Enerji açığı oluşturulacak şekilde beslenme programı hazırlanırken; sürdürülebilir, sağlıklı ve günlük metabolik ihtiyaçları karşılayacak bir program olmalıdır.
Gözden kaçan kısım kişilerin sihirli yiyecek beklentilerinin oldukça yüksek olmasıdır. Ayrıca sürdülemeyecek programlarla ilerlemek, besin öğe dengesine dikkat etmemek, kişide bu değişiklik alışkanlık haline gelene kadar sıkı takip etmemektir. Unutulmamalıdır ki bu kişilerin çoğu o beslenme programına uymadığı halde uyduğunu söyleyecektir.
-
Fiziksel Aktivite:
Sayısız çevresel, davranışsal, fizyolojik ve genetik faktör insan obezitesinin gelişimine katkıda bulunur. Ancak, bu koşullara yol açan ortak temel özellik, pozitif bir enerji dengesidir. Predispozan faktörler ve genel olarak düşük enerji harcaması ile birlikte çevresel maruziyetlere karşı zayıflatılmış metabolik tepkiler bu pozitif enerji dengesine katkıda bulunabilir. Egzersiz obezitenin önlenmesinde en etkili olmasına rağmen (14,15) aynı zamanda kilo vermeye ve uzun vadede kilo korumaya da katkıda bulunabilir.
Çok sayıda müdahale çalışması, çeşitli mod ve yoğunluklarda egzersiz eğitiminin vücut ağırlığının ve adipozitenin azaltılmasındaki rolünü değerlendirmiştir. Fiziksel aktiviteyi artırmanın sağlıklı vücut ağırlığının elde edilmesi ve korunmasına yönelik yerleşik faydaları hakkında çok az şüphe vardır. yaşam süresi boyunca. Ayrıca, egzersizin kendisi kilo kaybından bağımsız olarak metabolik, solunum ve kardiyovasküler fonksiyonları iyileştirdiği için obezite ile ilişkili kronik durumlar için yüksek risk altında olan obezitesi olan kişiler için özel bir öneme sahiptir (16).
Tek başına diyet yoluyla önemli miktarda vücut ağırlığını kaybetmeyi başaran kişiler, çoğu zaman bu kiloyu hızla geri kazanırlar. Egzersiz, ilaç ve hatta ameliyatla indüklenen kilo kaybını takiben kilo alımı sıklıkla görülür, bu da negatif enerji dengesine adaptasyonların obezite salgınına katkıda bulunduğunu gösterir. Laboratuvar bulguları, obezitenin ardından vücut ağırlığının yeniden kazanılmasını önlemek için gerekli olan günlük enerji harcama düzeyinin de günümüz yaşam tarzına göre oldukça yüksek olduğunu bildirmektedir (17).
Egzersiz yapılmadan yapılan kalori kısıtlaması, yağ dokusu ile birlikte yağsız kütle kaybına neden olabilir, böylece metabolik hızda bir düşüşe neden olur ve yeniden kilo alımı için zemin hazırlar. Kalori kısıtlaması olmaksızın sağlıklı bir kilo kaybı sağlamak için gerekli olan günlük egzersiz miktarı, obezitesi olan kişilerde zamanla mümkün olmayabilir ve bu da tekrarlama ile sonuçlanabilir.
Çoğu araştırma, kalori kısıtlaması ile birlikte yapılan egzersizin, bir kilo verme programının neden olduğu net kalori açığını arttırdığı ve hem yağsız hem de toplam vücut kütlesi kaybını belirgin şekilde azalttığı sonucunu desteklemektedir Son olarak, dinamik kilo kaybı döneminde olduğu gibi, kalori kısıtlamasını egzersizle birleştirenler, diyet veya tek başına egzersize güvenenlere kıyasla, bu kilo kaybını zaman içinde korumada daha başarılıdır (18).

*TEMD Obezite Tanı ve Tedavi Kılavuzu 2019
-
Psikolojik Destek
Bireylerin beslenme bozuklukları psikolojik ya da psikiyatrik sorunlardan kaynaklanabilir. Bunun muayenesi, tespiti ve tedavi için bireylere yol gösterilmesi kilo vermeyi kolaylaştırabilir. Uygun psikolojik destek ve bazen antidepresan tedavi gerekebilir.
Obezite psikolojik değişkenlerle ilişkili olduğundan, klinik psikolojik müdahaleler ve psikoterapiler, hastaları yaşam tarzı değişikliğine dahil etmek ve multidisipliner ekiplerin yardımıyla kilo vermeye motive etmek için kilit unsurlardır. Eski ve yeni bilişsel davranış teknikleri, diğer tıbbi protokoller ve rehabilitasyon prosedürleri arasında başarılı stratejilerdir. Klinik ve sağlık psikolojisi, hastaların sürdürülebilir ve başarılı kilo verme programlarına uzun vadeli katılım sağlamalarına yardımcı olabilir (15).
Bilişsel davranışçı terapinin (BDT), aşırı kilolu bireyler arasında obezite için en çok tercih edilen müdahale olduğu gösterilmiştir (16). Psikolojik becerilerin geliştirilmesine, uyaran kontrolünün sağlanmasına ve tüketilen gıda miktarının azaltılmasına yardımcı olabileceğinden, hastalar BDT’den büyük ölçüde yararlanır. Yemeğin tadına bakmak için zaman ayırma, yavaş çiğneme ve yemeğin tadıyla ilişkili zevkinin daha fazla farkına varma gibi davranış değiştirme stratejilerini öğrenmek de kilo vermeye yardımcı olabilir(17)

-
Farmakoterapi Tedavi
Farmakolojik destekler, kapsamlı bir obezite tedavisinin parçası olarak düşünülebilir. Bu tedaviler diyete uyumu kolaylaştırabilir. Lorcaserin, Orlistat, Phentermin/Topiramate, Bupropion/Naltrexone ve Liraglutide bu kapsamda kullanılan ilaçlardır.
GLP-1 reseptör agonisti liraglutid ve lipaz inhibitörü olan Orlistat, Türkiye’de obezite tedavisi için onaylanmış ilaçlardır. Diğer farmakolojik tedavilerin Türkiye’de obezite tedavisi için onayı bulunmamaktadır.
Dünya çapında obeziteyi kontrol altına almak için bariatrik cerrahiye göre daha az yan etki ve hastanede yatış gerektiren, farmakoterapi ve yaşam tarzı değişikliklerine göre daha etkili veya birlikte kullanılabilecek maliyet etkin bir yönteme ihtiyaç vardır (18). Mevcut kılavuzlar, aşırı kilo ile mücadele için birinci basamak tedavi olarak yaşam tarzı ve diyet planlamasını önermektedir (19). Başarısız olursa, bariatrik cerrahi sınıf III obez hastalarda (BMI> 40 kg/m2) ve obezite ile ilişkili komorbiditesi olan hastalarda sınıf II (BMI 35-40 kg/m2) altın standart tedavidir (20). Şu anda Sınıf I (BMI 30-35 kg/m2) ve sağlıklı Sınıf II obezler için bariatrik cerrahi dünyada bir fikir birliği değildir. Ancak bu tür hastalar endoskopik tedaviler gibi minimal invaziv tedavilerden fayda görebilirler (21).
Mevcut kılavuzlar öncelikli olarak yaşam tarzı ve diyet değişiklikleri önerdiğinden, bu aşamada ameliyat öncesi nihai çıkış olarak görülebilecek desteğe ihtiyacımız olduğu ve diyete uyumu kolaylaştırdığımız anlamına gelir.
Obezite Tedavisinde Cerrahi Olmayan Teknikler
Mide Balonu
1985 yılından beri mide balonu obezite tedavisinde kullanılmaya başlanmıştır. 1985 yılından günümüze çeşitli firmalar mide de çeşitli kalış süreçlerine sahip çeşitli balonlar üretmiştir. 6 aylık, 1 yıllık, ayarlanabilir ve yutulabilir gibi mide balonu çeşitleri vardır.
Mide Botoksu
Botulinum Toksini Tip A (BTA)’ nın mide duvarına enjeksiyonu, obezite için yeni geliştirilmiş bir endoskopik tedavidir. BTA, enjeksiyon bölgesinde geçici bir felce neden olarak mide boşalmasını potansiyel olarak geciktirebilir ve doygunluğu artırabilir. Toksin, kolinerjik nöromüsküler sonlanmalarda asetilkolin salınımını bloke eder (22). Etkisi 3-6 ayda yavaş yavaş kaybolur ve kalıcı hasara yol açmaz (23). Bu konuda etkili ve etkisiz olduğunu belirten birçok çalışma vardır.
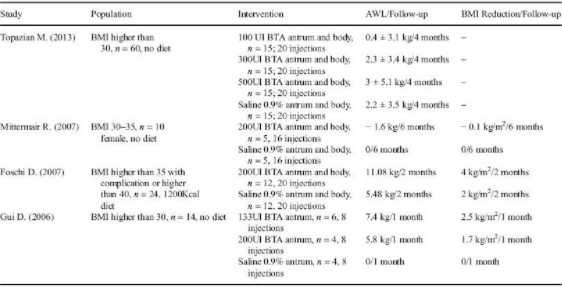
Şu anda, BTA tedavisi dünya çapında etkinliğinin belirsizliğine rağmen uygulanmaktadır. Endoskopik teknikler birçok farklı şekilde kilo kaybına neden olabilir. Bazı yöntemler gıda alımını, sindirimi ve emilimini değiştirerek kilo kaybına neden olur. Diğer yöntemler mide boşalmasını ve bağırsak hormonlarının, özellikle kolesistokinin salınımını modüle eder (24). Tüm bu yöntemler tokluğu etkiler, iştahı azaltır ve kilo kaybını artırır (25, 26). Ancak BTA tedavisinin en çekici özelliği teknik, doz veya enjeksiyon yerinden bağımsız olarak ciddi yan etkilerin ve prosedürel komplikasyonların olmamasıdır (27, 28).
ABD Gıda ve İlaç Dairesi (FDA), etkinlik riskine dayalı olarak bariatrik cihazlar için etkinlik hedefleri belirler. Risk ne kadar yüksekse, fayda da o kadar yüksek olur. BTA tedavisi Seviye 1 risk olarak sınıflandırılır. Bu, ciddi olumsuz olayların beklenmediği anlamına gelir. FDA, Seviye 1 risk cihazlarının toplam vücut ağırlığı kaybının (TBWL) %5’ini kaybetmesinin yanı sıra diyet ve egzersiz kontrolüne istatistiksel üstünlük sağlamayı beklemektedir (29).
Obezite Tedavisinde Cerrahi Tedaviler
Bariatrik cerrahi, diğer tüm müdahaleler başarısız olduğunda tercih edilen tedavidir. Uygulanan bariatrik cerrahinin türü ne olursa olsun, kilo kaybı ve ilişkili komorbiditeler üzerindeki etkileri, cerrahi olmayan müdahalelerle kıyaslandığında daha üstündür (30).
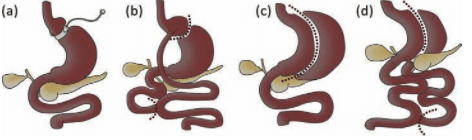
Bariatric surgeries schematic.
-
(a) Adjustable gastric banding.
-
(b) Roux-en-Y gastric bypass.
-
(c) Sleeve gastrectomy.
-
(d) Bilio-pancreatic diversion with a duodenal switch.
© Royal College of Physicians 2019. All rights reserved.
Laparoskopik Ayarlanabilir Mide Bandı
Midenin üst kısmına yerleştirilir. Mide lümenini daraltarak, midenin üst kısmında küçük bir mide poşu oluşturulur. Bandın mideyi sıkıştırma oranı cilt altına yerleştirilen bir porttan verilen sıvı miktarıyla ayarlanabilir. Laparoskopik Ayarlanabilir Mide Bandı 2 yılda kilonun % 55’ ini verdirebildiği gibi, diyabette % 74, hipertansiyonda % 54, dislipidemide % 40, uyku apnesinde % 94 düzelme sağlar. 198 vakalık bir seri değerlendirildiğinde hiçbir mortalite bildirilmemiştir (31).
Roux-en-Y Gastrik Bypass
Bu yöntemde mide ikiye bölünür. Küçük bir proksimal mide poşu oluşturulur. İnce bağırsak da jejenum seviyesinde ikiye ayrılır. Burada ince bağırsağın distal kısmı yeni mide poşuna anastomoz edilir. Böylece yiyecekler proksimal ince bağırsağa uğramadan ince bağırsağın distal kısmına ulaşır. Mide poşu küçüldüğü için gıda alımı, alınan gıdalar direkt olarak distal ince bağırsağa geçtiği için emilim sınırlanmış olur. Proksimalde kalan bölünmüş mide ve buna bağlı ince bağırsakta daha distalde bu yeni hatta bağlanır. Böylece sindirim enzimleri gıdalarla daha distalde buluşmuş olur (32).
Roux-en-Y Gastrik Bypass ile 1 yıl içinde tahmini % 73 kilo kaybı, diyabette % 95, hipertansiyonda % 81, dislipidemide % 80, uyku apnesinde % 95 düzelme sağlar (31). Ciddi komplikasyonlar arasında anastomoz kaçakları (% 3-5), obstürksiyon ve perforasyona neden olabilecek internal herniasyon oranı (% 3.1) bulundu (33).
Tüp Mide Ameliyatı (Sleeve Gastrektomi)
Tüp Mide Ameliyatı’ nda midenin yaklaşık % 80’ i eksize edilir ve dar tüp şeklinde mide oluşturulur. Böylece mide hacmi ve hareketliliği azaltılmış olur. Böylece kalori alımı kısıtlanmış olur.
Tüp Mide Ameliyatı ile 1 yıl içinde % 70 kilo kaybı sağlanabilir ve kilo kaybı 3 yıla kadar sürdürülebilir (34).
Diyabette % 86, hipertansiyonda % 82, dislipidemide % 83, uyku apnesinde % 91 düzelme sağlayabilir. Tüp Mide Ameliyatı’nda mortalite düşük olup, en önemli komplikasyonu % 2-3 oranında olabilen kaçaktır (35). Yine % 4 oranında darlık ve gastroözefagial reflü görülebilir (36).
Biliopankreatik Diversiyon Ameliyatı
Oldukça komplike bir ameliyat olup ilk önce mideninyaklaşık % 80’ i tüp mide ameliyatında olduğu gibi çıkarılır. Daha sonra ince bağırsak 2 yerden kesilir. Birinci kısım pilordan sonraki bölümden, ikinci olarak ileoçekal valvin yaklaşık 250 cm proksimalinden. Distaldeki ince bağırsak pilorun sonrasına anastomoz edilir. Orta parçanın distal ucu ise ileoçekal valvden yaklaşık 100 cm proksimale anastomoz edilir. Böylece hem alım kısıtlanır, hem de emilim kısıtlanır.
Mortalite oranları düşük kalsada, anastomoz kaçakları (% 3-4) ve splenektomi (< % 1), malnutrisyon (% 4) , internal herniasyon (%2-7) gibi komplikasyon riskleri olan daha karmaşık bir cerrahidir (37,38).
Besin Eksiklikleri
Cerrahi prosedürlerde, özellikle de emilimin kısıtlandığı prosedürlerde mikro ve makro besin öğelerinin eksikliği görülebilir ve bunların takviye edilmesi gerekir. Çoğu hasta dengeli bir diyete olarak, ömür boyu vitamin takviyelerine ihtiyaç duyar.
Psikolojik Etkiler
Bariatrik cerrahi yöntemler sonrası intihar düşüncesinde artış ve zararlı davranış eğilimlerinde artış bildirilmiştir. Buradaki mekanizmalar net olmamakla birlikte, olası hipotezler emilim bozukluklarına bağlı ilaçlar, peptitler ve hormonlarıdaki değişiklikleri suçlamaktadır (39,40).
Başarısızlıklar ve Nedenleri
Sürdürülübilirlikten uzak beslenme ve hareketlilik deneyimleri başlıca problemlerden. Eğer siz kilo verme sürecinde günlük hayattan uzak bir beslenme düzeni ve günlük hayatta sürdürülemeyecek bir spor girdabına girerseniz, bıraktığınız noktada her şey başa dönecektir.
Hastaların sabırsız ve kendine güvensiz olması. Kilo veriminin yavaşladığı, ya da durduğu bir dönem olursa bir daha asla kilo veremeyecekmiş ve yine başarısız olmuşlar düşüncesi süreci bırakmalarına neden oluyor.
Obez bireye doktoru ilaç başladıysa, yetersiz tıbbi bilgileri ile arama motorlarında karşılarına çıkan yarısı doğru yarısı yanlış bilgi ve deneyimler nedeniyle ilaçlarını ya düzensiz kullanıyorlar ya da hiç kullanmıyorlar.
Takip sürecinde alışkanlıklarını değiştirmekte zorlanan obez bireyler süreçle ilgili yeme ve hareket alışkanlıkları ile ilgili doğruları gizleyebiliyorlar.
Stres ve kaygı anında karbonhidrat tüketerek mutlu olma alışkanlığını bırakmakta zorlanabiliyorlar.
Mide balonu ve mide botoksu işlemleri sonrası beslenme ve hareketlilik alışkanlıkları değişmediğinde balon çıkarıldığında ya da botoksun etkisi geçtiğinde tekrar kilo alımı kaçınılmaz oluyor.
Himpens ve arkadaşları, fistülleri önlemek için operasyon sırasında çok fazla fundus bırakılmasının neden olduğu bir ‘neofundus’ kavramını ortaya koymuş ve fazla kiloyu düzeltmek için bir tekrardan yararlanan 53 kişilik bir seride iki kilo alımı vakası örneği vermiştir. bir baryum üst gastrointestinal serisi tarafından gösterilen fundus (41). Fundusun tam dönülmeden bir kısmının alınması ve neofundus tekrar kilo alımlarıyla ilişkili bulunmuştur.
Sleeve Gastrektomi uygulanan 125 ardışık hastanın prospektif olarak toplanmış verilerini geriye dönük olarak incelemiştir (42). Mevcut verileri olan 110 hastanın 54’ünde antrum pilordan 6 cm ve 56 hastada 2 cm’de bölünmüştü. Ameliyattan 2 yıl sonra, 6 cm antrum kalıntısı olan 12 hasta (%22), 2 cm antral kalıntısı olan sadece iki hasta (%4) ile karşılaştırıldığında (yine en düşük ağırlıktan en az 10 kg olarak tanımlanmıştır) yeniden kilo almıştır. (p = 0,003). Antrumun büyük bırakılması tekrar kilo alımı ile bağlantılıdır. Hastalar 5 yılda takip edildiğinde, sadece 17/108 (%15.7) hastada, mide kapasitesinin dört katından fazla artmasıyla ilişkili olarak kilo geri kazanımı görülmüştür (43).
Ghrelin Seviyeleri
2010 yılında Bohdjalian ve arkadaşları, üçünün en düşük ağırlıktan en az 10 kg geri kazandığı 12 hastadan oluşan küçük bir seride, ameliyat sonrası 5 yıla kadar devam eden ameliyat öncesi ghrelin düzeylerinin yarıya indiğini gösterdi (44). Gözlem periyodu boyunca yeniden kilo alan hastalarda biraz daha yüksek plazma ghrelin seviyeleri gözlemlediler, ancak bu, yüksek değişkenlik ve küçük hasta sayıları nedeniyle istatistiksel olarak anlamlı değildi.
Takip Desteği
2012 yılında Sarela ve arkadaşları Birleşik Krallık’ta Ulusal Sağlık Servisi tarafından sağlanan yaşam boyu takibin uzun vadede daha az kilo alımından sorumlu olduğunu öne sürmüştür (45).
Medyan preoperatif VKİ’si 45,8 kg/m2 olan ve 32 Fr buji ile SG uygulanan 20 hastadan oluşan bir seri bildirdiler ve tedavi gördükleri 16 hastada 8 veya 9 yılda medyan aşırı kilo kaybının %68 olduğunu bildirdiler. duodenal switch veya baypas geçiren üç hastayı içeren takip mümkün. Uzun vadede %EWL için elde ettikleri mükemmel sonuçları, sürekli diyet desteği, hasta destek grubu toplantıları ve ilk yıl için her 3 ayda bir, ilk yıl için her 6 ayda bir standart takip ziyaretlerini içeren kapsamlı destek bakım yoluna bağlıyorlar. ikinci yıl ve daha sonra yıllık.
Tartışma
SG sonrası kilo alımını tanımlamak için literatürde bir dizi farklı tanım kullanılmıştır. Bunlardan en yaygın olanı, yani en düşük ağırlıktan en az 10 kg’lık bir artış, etkilenen bireyde geri alınan kilo miktarının önemini tanımlamada çok az şey yapar. Örneğin, 10 kg’lık bir ağırlık artışı, 60 kg’lık bir kişide 100 kg’lık bir kişiden çok daha önemlidir. Bireyler veya araştırma çalışmaları arasında karşılaştırılabilirliğe de izin vermez. Bu nedenle, BMI veya toplam vücut ağırlığı değişikliği gibi göreceli bir ölçüm, klinik olarak daha anlamlı ve faydalı olabilir.
Önemli olarak, kilo alımı ve yetersiz kilo kaybının farklı nedensel mekanizmaları olması muhtemeldir ve bu nedenle yönetim farklı olabilir (46,47).
Liu ve arkadaşları, diğer sonuç verilerinin yanı sıra her yıl yeniden kilo alma oranlarını bildiren tek grup olmuştur (48). Kilo geri kazanımı tanımlarını kullandıklarında (%EWL’de 25’lik bir artış), ameliyattan sonraki 1, 2, 3, 4 ve 5. yıllarda sırasıyla %0, 1.0, 11.6, 19.2 ve %29.5’lik yeniden kazanım oranlarına sahiptiler.
Bariatrik cerrahiyi takiben kilo alımının sistematik bir incelemesi, beş ana etiyolojiyi tanımladı: beslenme uyumsuzluğu, hormonal/metabolik dengesizlik, zihinsel sağlık, fiziksel hareketsizlik ve anatomik/cerrahi faktörler (49). SG sonrası midenin büyük bırakılması, tekrar kilo alımında ana neden olarak sunulsa da kilo verimine engel olmayıp, tekrar kilo alımına etkisi kuşku uyandırsa da yetersiz rezeksiyonun özellikle fundus kısmında olabileceği bu da zamanla ghrelin düzeyinin artmasıyla sonuçlanabileceği bilgisi ile açıklanabilir. SG’ yi takiben ghrelin seviyelerindeki azalma kilo verimini kolaylaştıracaktır.
Kilo alımı, SG’yi takiben yaygın bir fenomendir. Bariatrik literatür, kilo alımını ve bunun klinik serilerdeki oranını bildirmek için kullanılan tanımların standardize edilmesinden faydalanacaktır. SG sonrası kilo alımının altında yatan mekanizmaları daha iyi anlamak için daha büyük prospektif çalışmalara ihtiyaç vardır. Bu çalışmaların ameliyat tekniğini (buji boyutu ve kalan antrumun boyutu), kalan mide boyutunu, ghrelin düzeylerini ve ameliyat sonrası takip sürecini yeterli şekilde raporlaması ve hasta davranışlarını uzunlamasına bir şekilde değerlendirmesi gerekecektir.
REFERANSLAR
-
- World Health Organization. Obesity and overweight. Geneva: WHO, 2017.
- Huxley R, Mendis S, Zheleznyakov E, Reddy S, Chan J. Body mass index, waist circumference and waist:hip ratio as predictors of cardiovascular risk – a review of the literature. Eur J Clin Nutr 2010;64:16–22.
- Pasarica M, Topping D. An Evidence-Based Approach to Teaching Obesity Management to Medical Students MedEdPORTAL. 20 December 2017; 13 :10662
-
- TEMD Obezite Tanı ve Tedavi Kılavuzu 2019.
- Saalbach A, Anderegg U. Thy-1: Thy-1: more than a marker for mesenchymal stromal cells. FASEB J. 2019 Haz; 33 (6):6689-6696.
- Holly JMP, Biernacka K, Perks CM. Systemic Metabolism, Its Regulators, and Cancer: Past Mistakes and Future Potential Front Endocrinol (Lausanne) 2019 Feb 12;10:65.
- Williams EP, MesidorM,Winters K, et al. Overweight and obesity: prevalence, consequences, and causes of a growing public health problem. Curr Obes Rep. 2015;4(3):363–70.
- Abarca-Gómez et al. 2017; World Health Organization2014.
- Gakidou E: Global, regional, and national prevalence of overweight and obesity in children and adults during 1980–2013: a systematic analysis for the Global Burden of Disease Study 2013. Lancet 2014; 384: 766–781.
- Ball W, Raza SS, Loy J, Riera M, Pattar J, Adjepong S, Rink J. Effectiveness of Intra-Gastric Balloon as a Bridge to Definitive Surgery in the Super Obese Obes Surg. 2019 Jun;29(6):1932-1936.
- Monteiro JLGC, Pellizzer EP, Araújo Lemos CA, de Moraes SLD, Egito Vasconcelos BC. Is there an association between overweight/obesity and dental implant complications? A systematic review and meta-analysis Int J Oral Maxillofac Surg. 2019 Sep;48(9):1241-1249.
- Barr AC, Lak KL, Helm MC, Kindel TL, Higgins RM, Gould JC. Linear vs. circular-stapled gastrojejunostomy in Roux-en-Y gastric bypass. Surg Endosc. 2019 Dec;33(12):4098-4101.
- Hall KD, Sacks G, Chandramohan D et al. Quantification of the effect of energy imbalance on bodyweight. Lancet 2011;378:826–37.
- DiPietro L., Dziura J., Blair SN. Estimated change in physical activity level (PAL) and prediction of 5-year weight change in men: the Aerobics Center Longitudinal Study. Int J Obes Relat Metab Disord. 2004 Dec;28(12):1541-7.
- Sokak DE, Chang VW. The changing relationship of obesity and disability, 1988-2004. JAMA. 2007 Nov 7;298(17):2020-7.
- Moffitt R, Haynes A, Mohr P. Treatment beliefs and preferences for psychological therapies for weight management. J Clin Psikol . (2015) 71:584-96.
- Teixeira PJ, Marques MM. Health Behavior Change for Obesity Management Obes Facts. 2017;10(6):666-673.
- Jakicic JM, Powell KE, Campbell WW, Dipietro L., Pate RR, Pescatello LS, et al. Physical Activity and the Prevention of Weight Gain in Adults: A Systematic Review. Med Sci Sports Exerc. 2019 Jun;51(6):1262-1269.
- https://health.gov/paguidelines/guidelines/report.aspx .
- Schoeller DA, Shay K., Kushner RF How much physical activity is needed to minimize weight gain in previously obese women? Am J Clin Nutr. 1997 Sep;66(3):551-6.
- Ravussin E., Lillioja S., Anderson TE, Christin L., Freymond D., Abbott WGH, et al. Reduced rate of energy expenditure as a risk factor for body-weight gain. N Engl J Med. 1988 Feb 25;318(8):467-72.
- Tighe AP, Schiavo G. Botulinum neurotoxins: mechanism of action. Toxicon. 2013;67:87–93.
- Wheeler A, Smith HS. Botulinum toxins: mechanisms of action, antinociception and clinical applications. Toxicology. 2013;306:124–46.
- Lal S, McLaughlin J, Barlow J, et al. Cholecystokinin pathways modulate sensations induced by gastric distension in humans. Am J Physiol Gastrointest Liver Physiol.
2004;287(1):G72–9.
- Geliebter A,Westreich S, Gage D. Gastric distention by balloon and test-meal intake. Am J Clin Nutr. 1988;48:592–4
- Sallet JA, Marchesini JB, Paiva DS, et al. Brazilian multicenter study of the intragastric balloon. Obes Surg. 2004;14(7):991–8.
- Foschi D, Corsi F, LazzaroniM, et al. Treatment of morbid obesity by
intraparietogastric administration of botulinum toxin: a randomized, double-blind,
controlled study. Int J Obes. 2007;31(4):707–12.
- Albani G, Petroni ML, Mauro A, et al. Safety and efficacy of therapy with botulinum toxin in obesity: a pilot study. J Gastroenterol. 2005;40(8):833–5.].
- Lerner H, Whang J, Nipper R. Benefit-risk paradigm for clinical trial design of obesity devices: FDA proposal. Surg Endosc. 2013;27(3):702–7. Erratum in: Surg Endosc. 2013 Mar;27(3):708.
- Colquitt JL, Pickett K, Loveman E, Frampton GK. Surgery for weight loss in adults. Cochrane Database Syst Rev 2014:CD003641.
- Longitudinal AOBSLABSC, Flum DR, Belle SH et al. Perioperative safety in the longitudinal assessment of bariatric surgery. N Engl J Med 2009;361:445–54.
- Higa KD, Boone KB, Ho T, Davies OG. Laparoscopic Roux-en-Y gastric bypass for morbid obesity: technique and preliminary results of our first 400 patients. Arch Surg 2000;135:1029–33;discussion 1033.
- Fernandez AZ, DeMaria EJ, Tichansky DS et al. Experience with over 3,000 open and laparoscopic bariatric procedures: multivariate analysis of factors related to leak and resultant mortality. Surg Endosc 2004;18:193–7.
- Chang SH, Stoll CR, Song J et al. The effectiveness and risks of bariatric surgery: an updated systematic review and meta-analysis, 2003–2012. JAMA Surg 2014;149:275–87.
- Burgos AM, Braghetto I, Csendes A et al. Gastric leak after laparoscopic-sleeve gastrectomy for obesity. Obes Surg 2009;19:1672–7.
- Cottam D, Qureshi FG, Mattar SG et al. Laparoscopic sleeve gastrectomy as an initial weight-loss procedure for high-risk patients with morbid obesity. Surg Endosc 2006;20:859–63.
- Hess DS, Hess DW. Biliopancreatic diversion with a duodenal switch. Obes Surg 1998;8:267–82.
- Sethi M, Chau E, Youn A et al. Long-term outcomes after biliopancreatic diversion with and without duodenal switch: 2-, 5-, and 10-year data. Surg Obes Relat Dis 2016;12:1697–705.
- Backman O, Stockeld D, Rasmussen F, Näslund E, Marsk R. Alcohol and substance abuse, depression and suicide attempts after Roux-en-Y gastric bypass surgery. Br J Surg 2016;103:1336–42.
- Courcoulas A. Who, why, and how? Suicide and harmful behaviors after bariatric surgery. Ann Surg 2017;265:253–4.
- Himpens J, Dobbeleir J, Peeters G. Long-term results of laparo- scopic sleeve gastrectomy for obesity. Ann Surg. 2010;252(2): 319–24.
- Obeidat F, Shanti H, Mismar A, et al. The magnitude of antral resection in laparoscopic sleeve gastrectomy and its relationship to excess weight loss. Obes Surg. 2015;25(10):1928–32.
- Braghetto I, Csendes A, Lanzarini E, et al. Is laparoscopic sleeve gastrectomy an acceptable primary bariatric procedure in obese patients? Early and 5-year postoperative results. Surg Laparosc Endosc Percutan Tech. 2012;22(6):479–86.
- . Bohdjalian A, Langer FB, Shakeri-Leiden Muhler S, et al. Sleeve gastrectomy as sole and definitive bariatric procedure: 5-year results for weight loss and ghrelin. Obes Surg. 2010;20(5):535–40.
- Sarela AI, Dexter SP, O’Kane M, et al. Long-term follow-up after laparoscopic sleeve gastrectomy: 8-9-year results. Surg Obes Relat Dis. 2012;8(6):679–84.
- Weiner RA, Theodoridou S, Weiner S. Failure of laparoscopic sleeve gastrectomy—further procedure? Obes Facts. 2011;4 Suppl 1:42–6.
- Langer FB, Bohdjalian A, Shakeri-Manesch S, et al. Inadequate weight loss vs secondary weight regain: laparoscopic conversion from gastric banding to Roux-en-Y gastric bypass. Obes Surg. 2008;18(11):1381–6.
- Liu SYW, Wong SKH, Lam CCH, et al. Long-term results on weight loss and diabetes remission after laparoscopic sleeve gas- trectomy for a morbidly obese Chinese population. Obes Surg. 2015;25(10):1901–8.
- Karmali S, Brar B, Shi X, et al. Weight recidivism post-bariatric surgery: a systematic review. Obes Surg. 2013;23(11):1922–33.
Genel Cerrahi Uzmanı Ödülü Sahibi Doç. Dr. Çetin ALTUNAL‘dan Mide Botoksu, Hemoroid ve Kıl Dönmesi başta olmak üzere tiroid hastalıkları, meme kanseri, safra kesesi hastalıkları, fıtık tedavileri ve bimodal mide botoksu tedavileri için randevu ve detaylı bilgi almak için buraya tıklayın.
Direkt iletişime geçmek için;
Tel : +90 (212) 706 87 97
Mail : [email protected]
 TR
TR EN
EN AR
AR





